Что можно сделать чтобы водителем ритма стал атриовентрикулярный узел
Обновлено: 05.07.2024
Синдром слабости синусового узла (СССУ) - группа нарушений ритма и проводимости сердца, характеризующихся снижением частоты электрических сигналов, исходящих из синусового узла.
Синусовый (сино-атриальный) узел является источником электрических возбуждений и водителем ритма сердца первого порядка. Он локализуется в стенке правого предсердия и продуцирует импульсы частотой 60—80 в минуту. СА-узел подчиняется влияниям ВНС (вегетативной нервной системы) и гормональных систем, это проявляется изменениям ритма адекватно потребностям организма во время физической, психоэмоциональной активности, состоянии сна или бодрствования.
При синдроме слабости синусового узла происходит утрата СА-узлом лидирующей позиции в генерации сердечного ритма.
Классификация СССУ
- По этиологии дисфункции СУ делят на первичные и вторичные, возникающие на фоне другой патологии.
- По течению: острая, сопровождающаяся нарушением гемодинамики, выраженной симптоматикой; пароксизмальная (приступообразная) и хроническая форма. Среди хронических выделяют латентную форму, при которой симптомы и ЭКГ-признаки отсутствуют, а диагноз устанавливается только после ЭФИ (электрофизиологического исследования); компенсированную бради- и тахибради-форму с вариантами декомпенсации; постоянную бради-форму фибрилляции предсердий на фоне синдрома слабости синусового узла.
- По наличию клинических проявлений дисфункция СУ бывает бессимптомной и симптомной. Проявлениями последней могут быть ОСН (острая сердечная недостаточность), гипотония, стенокардия, синкопальные состояния (обмороки), транзиторная ишемическая атака как следствие нарушения мозгового кровоснабжения.
Формы заболевания СССУ
Синусовая брадикардия — ритм с частотой до 60 сокращений в минуту. Считается нормой для физически тренированных лиц, спортсменов, а также молодых людей с превалированием вагусных влияний на сердце. Кроме того, во время сна происходит физиологическое урежение ЧСС на 30%. В иных случаях брадикардия сопровождает различные заболевания.
Умеренная брадикардия может не нарушать кровообращение, однако ритм с частотой менее 40 ударов в минуту приводит к недостаточному кровоснабжению и ишемизации (дефициту кислорода) органов и тканей, нарушая этим их функцию.
Вне зависимости от причины, основа брадикардии - это нарушение способности синусного узла генерировать электрические импульсы с минутной частотой больше 60 либо некорректное их распространение по проводящей системе.
Синоатриальная блокада. При данном виде синусной дисфункции происходит торможение вплоть до полной остановки передачи электрической волны от водителя ритма к предсердиям. При этом наблюдается увеличение паузы между сокращениями предсердий, их временная асистолия и как следствие отсутствие своевременного сокращения желудочков, что сказывается на гемодинамике.
Механизм развития блокады бывает связан как блокированием движения импульса от источника, так и с отсутствием формирования возбуждения в самом узле.
Симптомы СССУ
Клинически выраженное нарушение функции синусового узла происходит когда остается менее 1/10 работающих клеток-водителей ритма.
Клиническую картину СССУ формируют 2 основные группы симптомов: кардиальные (сердечные) и церебральные (мозговые).
Мозговая (церебральная) симптоматика на начальных стадиях СССУ представлена неспецифическими признаками: общая слабость, утомляемость, раздражительность, эмоциональная неустойчивость, снижение памяти и внимания.
По мере развития синдрома слабости синусового узла появляется сонливость, предобморочные состояния, кратковременные потери сознания (приступы Морганьи-Адамса-Стокса), связанные с резким ухудшением кровоснабжения головного мозга. Как правило такие обмороки проходят самостоятельно.
Прогрессируют и головокружение, шум в ушах, слабость, страдает эмоциональная сфера, значительно снижается работоспособность, память, нарушается сон.
Естественно, что при СССУ ухудшается кровоснабжение не только сердца и головного мозга — страдают и другие органы. Нарушается функция почек, больной замечает уменьшение количества мочи; нарушается пищеварительная функция; снижается тонус и сила скелетных мышц.
Причины СССУ
Первичная дисфункция:
- Замещение клеток соединительной тканью - кардиосклероз (постинфарктный, постмиокардитический, кардиомиопатический).
- Врожденное недоразвитие синусового узла.
- Старческий амилоидоз.
- Идиопатическое повреждение, в том числе болезнь Ленегра.
Вторичная дисфункция:
- Повышение тонуса вагуса (блуждающего нерва): синдром каротидного синуса, апноэ сна, вазовагальный обморок, увеличение внутричерепного давления, инфаркт миокарда нижней топики, субарахноидальное кровоизлияние, рефлекс Бецольда–Яриша, болезни гортани и пищевода, кардиоверсия.
- Воздействие лекарств: бетаадреноблокаторы, недигидропиридиновые блокаторы кальциевых каналов, сердечные гликозиды, антиаритмики, холиномиметики, морфин, тиопентал натрия, препараты лития.
- Воспаление сердечной мышцы (миокардит).
- Ишемизация синусового узла.
- Острое повреждение СУ при инфаркте правого предсердия
- Травматическое повреждение клеток синусового узла, проводящей системы (операция, ранение).
- Электролитные нарушения.
- Нарушения газового состава крови (гипоксемия, гиперкапния).
- Дисфункция гормональных систем (чаще всего гипотиреоз).
Диагностика СССУ
- Установление на ЭКГ брадикардии синусового происхождения с частотой до 40 ударов в минуту в дневное время и менее 30 уд/мин ночью может свидетельствовать о синусовой дисфункции. СА-блокада, паузы больше 3 сек, синдром тахи-брадикардии, миграция водителя ритма по предсердиям позволяют заподозрить ослабление водителя ритма.
- Более информативным методом диагностики является холтеровское мониторирование ЭКГ. Оно позволяет провести анализ сердечного ритма за целые сутки и более, отследить связь нарушений с нагрузками, приемом лекарств, выявить провоцирующие факторы.
- В сложных ситуациях, когда нарушение функции СУ носит непостоянный характер, используют ЭФИ. Больному в пищевод вводится электрод, которым стимулируют предсердия до частоты 140-150 сокращений в минуту, подавляя тем самым активность естественного водителя ритма и наблюдая время восстановления функции синусного узла после прекращения стимуляции.
Для выявления органической патологии миокарда применяют ЭхоКГ (УЗИ сердца), реже томографию сердца.
Лечение СССУ

Тактика лечения синдрома слабости синусового узла зависит от степени дисфункции синусового узла, причины болезни, клинических проявлений, выраженности нарушений гемодинамики. Вторичный характер патологии подразумевает лечение основного заболевания.
При легких и умеренных формах СССУ используются лекарственные препараты. Если медикаменты не дают эффекта, либо развивается сложная, комбинированная с другими нарушениями ритма, или острая, тяжелая форма дисфункции синусного узла, нарушающая регионарное и системное кровообращение, показана установка электрокардиостимулятора.
Обращаться за помощью нужно при любом из симптомов, описанных в разделе клинических проявлений, кардиальных или церебральных. Своевременно принятые меры по диагностике и лечению СССУ обеспечивают не только улучшению самочувствия, но и спасение жизни.
Врачи убеждают, что установка кардиостимулятора — сегодня рутинная процедура. Но больных и их родственников такая перспектива пугает. Как изменится образ жизни пациента после операции?
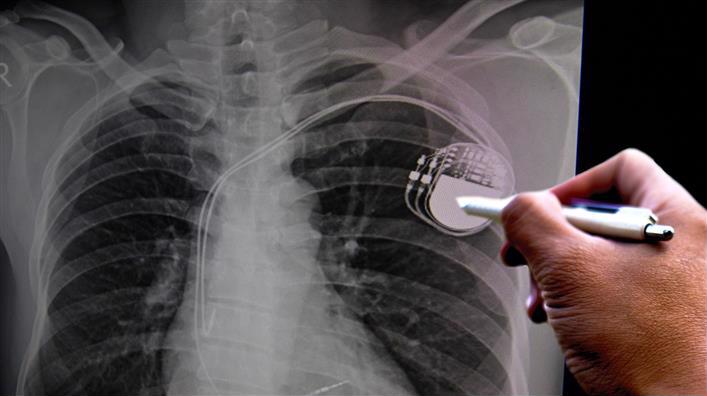
Показания к установке кардиостимулятора
При каких заболеваниях ставят кардиостимулятор?
Задача кардиостимулятора – навязывать сердцу правильный ритм в тех случаях, когда поражена собственная проводящая система, которая должна стимулировать частоту сердечных сокращений. Нарушения ритма возникают при таких заболеваниях, как выраженная брадикардия и блокада сердца.
Вообще брадикардия – уменьшение числа сердечных сокращений в минуту – явление частое, например, у тренированных спортсменов всегда редкий пульс. Но выраженная брадикардия, как результат синдрома слабости синусового узла, когда сердце не может увеличить частоту ритма в ответ на физическую или эмоциональную нагрузку, это уже состояние, требующее установки кардиостимулятора.
Чаще всего кардиостимулятор требуется пожилым. У них нередко возникают возрастные изменения в проводящей системе сердца. Но и дети любого возраста могут иметь эти заболевания.
Как проходит операция по установке кардиостимулятора?
Процедура эта хорошо отработана. На Западе взрослым людям кардиостимуляторы сейчас устанавливают вообще амбулаторно, под местным обезболиванием, пациент в тот же день может идти домой. В подключичную вену вводят тоненький проводок-катетер, который идет к сердцу, на конце его электрод. Проводок закрепляют чаще всего в правом желудочке сердца, а само тело кардиостимулятора – основную его часть – имплантируют под грудную мышцу. Стимулятор практически не заметен, например, глядя на человека в бане, можно не понять, что он у него установлен.
Детям такую операцию делают под наркозом, чтобы они не пугались и не двигались во время манипуляции.
Кардиостимулятор противопоказания после установки
Есть ли какие-то противопоказания к установке кардиостимулятора?
Кардиостимулятор устанавливается для того, чтобы предотвратить внезапную смерть. Если он действительно нужен, то его, конечно, надо ставить.
Современные кардиостимуляторы – это миникомпьютеры, которые оценивают множество параметров, реагируют на изменение ритма, не просто навязывают определенную частоту, а дают стимул только тогда, когда это нужно для сердца.
Аллергию кардиостимуляторы не вызывают.
Как человек должен жить после такой операции? Что ему можно? Что нельзя?
Особых ограничений нет. Можно разговаривать по мобильному телефону, пользоваться домашними микроволновками… Ни телевизоры, ни бытовая электроника, ни офисная техника – компьютеры, принтеры, ксероксы — на работу кардиостимулятора не влияют. Может быть, не стоит носить телефон в нагрудном кармане на стороне установки стимулятора, хотя, честно говоря, негативное влияние сотовой связи на работу кардиостимулятора не доказано.
Многие известные артисты на Западе живут со стимуляторами, и при этом выполняют сложные трюки и демонстрируют большую физическую активность. Так что в любительском спорте и в быту ограничений практически нет. Однако стоит избегать таких видов спорта, как бокс, борьба, где возможны удары по телу, по устройству…
Нельзя работать с промышленными СВЧ-печами, электрооборудованием высокого напряжения, радарами и другими источниками сильного электромагнитного воздействия.
Сейчас везде — от аэропортов до театров, музеев и районных поликлиник — установлены рамки-металлоискатели. Пациенты постоянно спрашивают, если пройти через них с кардиостимулятором, можно ли нанести вред своему здоровью? Нет, такие рамки пациента не убьют и кардиостимулятор не отключат. Но там, где можно избежать электромагнитных излучений, лучше их избежать.
Пациенту надо носить с собой паспорт стимулятора. И не только потому, что придется объяснять, что это звенит, когда вы проходите через рамки досмотра, которые определяют стимулятор, как металлический предмет. Если в поездке, на отдыхе у вас возникнут проблемы, связанные со стимулятором, паспорт поможет врачам разобраться, какие параметры у вас запрограммированы, какие включены, вовремя отследить разрядку батареек. Срок их работы индивидуален, он зависит от того, как часто стимулятор включается.
Если у вас остались свои вопросы, вы можете задать их врачу-кардиологу, воспользовавшись сервисом Доктис.

В 2007 году в Центре Эндохирургии и Литотрипсии произошло знаменательное событие – создана служба по хирургическому лечению аритмий сердца. Если раньше единичные операции по имплантации кардиостимуляторов проводились с помощью приглашенных хирургов, то сейчас в отделении сердечно-сосудистой хирургии проводится весь спектр мероприятий направленных на лечения аритмий сердца.
Нарушения сердечного ритма
Сердце - это полый мышечный орган, разделенный на четыре камеры: два предсердия (верхние камеры), два желудочка (нижние камеры). Сердце разделено на правую и левую части, оно отвечает за перекачивание крови по всему организму. Таким образом сердце снабжает органы и ткани необходимым для их жизнедеятельности кислородом. Для того чтобы кровь собиралась и нагнеталась, сердце управляется и регулируется посредством слабых электрических импульсов, проходящих из верхних камер в нижние. В сердце здорового человека за возникновение этих импульсов отвечает синусовый узел. Его называют также естественным водителем ритма. Таким образом, именно синусовый узел координирует сокращения и позволяет сердцу ритмично биться. Каждый импульс проходит из верхних камер сердца в нижние, вызывая сначала сокращение в предсердиях (верхние камеры), а затем в желудочках (нижние камеры).
Данная последовательность сокращений известна как сердцебиение. В состоянии покоя сердце здорового человека сокращается 60-80 раз в минуту, то есть, примерно, 100,000 раз в день. Во время физических нагрузок или эмоционального стресса потребность организма в кислороде повышается. Для адаптации к данным физиологическим условиям сердечный ритм повышается до более чем 100 ударов в минуту.
Причиной нарушений естественного ритма работы сердца могут быть заболевания или возрастные процессы. Чаще всего это аномалии в проводящей системе сердца или полная блокада проводящих путей. Возможные последствия - нерегулярное или замедленное серцебиение. В данном случае, особенно при физической нагрузке, организм недополучает кислород, что вызывает головокружение, чувство слабости или усталости. Подобные нарушения ритма называются в медицинском лексиконе брадикардией. Синдром слабости синусного узла и АВ-блокада, т.е. атрио-вентрикулярная блокада (блокада между предсердием и желудочком), являются наиболее распространенными нарушениями. В случае синдрома слабости синусного узла, т.е. дисфункции синусного узла, импульсы подаются нерегулярно или слишком редко. Сердце не в состоянии вырабатывать необходимый для адаптации к нагрузке ритм.
В случае АВ-блокады проведение электрических сигналов между синусовым узлом (в предсердии) и АВ-узлом (в желудочке) может быть частично или полностью заблокировано. При полной АВ-блокаде электрическая проводимость между предсердием и желудочком прерывается. И тогда другой участок сердца будет вырабатывать очень редкий вспомогательный ритм для обеспечения жизнедеятельности организма.
В любой из этих ситуаций на помощь сердцу приходит искусственный ритмоводитель.
При помощи тщательно отрегулированных во времени электрических импульсов система электростимуляции стимулирует сердечную мышцу, вызывая ее сокращения подобно тому, как это происходит при здоровом сердцебиении.
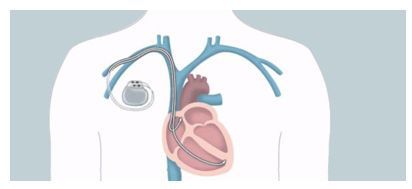
На сегодняшний день кардиостимуляторы могут отвечать потребностям отдельно взятого пациента. Говоря о кардиостимуляторе, мы имеем в виду стимулирующую систему, которая состоит из кардиостимулятора и электрода. Сам кардиостимулятор - это генератор импульсов, состоящий из миниатюрной электронной микросхемы и компактной батареи. Современные кардиостимуляторы приходят в действие только при отсутствии естественного сердечного ритма. Если кардиостимулятор не детектирует никаких собственных сердечных сокращений, он выдает электрический импульс. В результате этого импульса сердечная мышца сокращается. Электрокардиостимулятор соединен с сердцем одним или двумя электродами. Электрод представляет собой очень тонкий, электрически изолированный провод, кончик которого помещается непосредственно в правый желудочек или правое предсердие. По проводу электрический импульс передается в сердце. Электрод может также детектировать собственную активность сердца и доставлять полученную информацию обратно кардиостимулятору.
В зависимости от лечебных показаний могут применяться одно- или двукамерные кардиостимуляторы. Специфика их заключается в способности стимулировать или детектировать в одной или двух сердечных камерах. При применении двукамерной системы один электрод обычно расположен в предсердии, а другой - в желудочке. Таким образом, сигналы могут быть получены из обеих камер, и одна из двух или обе камеры будут стимулированы для обеспечения оптимального сокращения сердечной мышцы. Такой подход называется синхронизацией между двумя камерами.
Многие электрокардиостимуляторы могут автоматически подстраивать частоту импульсов к изменяющимся физиологическим условиям. Данные частотноадаптивные характеристики кардиостимулятора связаны со специальным сенсором, который следит за изменениями физических параметров внутри организма. Кардиостимулятор удовлетворяет изменяющимся физиологическим потребностям, вызванным, например, бегом, плаванием или работой в саду, путем увеличения сердечного ритма.
 |
Кардиостимуляторы последнего поколения могут также реагировать на эмоциональные стрессы и необходимый ритм стимуляции устанавливается как при физической нагрузке, так и при эмоциональном стрессе. Ваш лечащий врач скажет Вам, какой тип кардио стимулятора подходит Вам больше всего.
Имплантация
Благодаря современной технологии операция по имплантации кардиоэлектростимулятора намного упростилась. Обычно данная процедура занимает меньше часа. Как правило, врач производит местную анестезию в области под правой ключицей. Затем электрод осторожно вводится через вену в сердце. Обычно правильность установки электрода в правом предсердии или желудочке контролируется в рентгеновском изображении. Только после тщательной проверки правильности работы кардиостимулятора, электрод закрепляется в кардиостимуляторе. Сам кардиостимулятор имплантируется под кожу, в маленький карман ниже правой ключицы, и затем врач накладывает несколько швов на разрез.
Период после имплантации
Обычно период восстановления после операции довольно короткий. У Вас могут возникнуть некоторые болезненные ощущения вокруг места имплантации кардиостимулятора, в таком случае врач пропишет болеутоляющее средство. Возможно, Вам понадобится какое-то время для привыкания к своему кардиостимулятору. Однако чувство неудобства пройдет очень скоро.
Вскоре после операции Вам следует пройти первый осмотр у лечащего врача. Он проверит электрическую активность Вашего сердца и работу кардиостимулятора. В случае необходимости врач произведет подгонку параметров программы, по которой работает кардиостимулятор, под Ваши индивидуальные потребности. В среднем Вы должны проходить регулярные обследования через каждые шесть месяцев. В общем, Вы сможете жить полноценной жизнью вскоре после имплантации. Вы можете продолжать заниматься Вашей обычной деятельностью - работать в саду или по дому, водить машину. Вы можете принимать душ, купаться или плавать. После консультации у лечащего врача, Вы сможете возобновить занятия спортом, любимым делом, возобновить сексуальную активность.
Срок работы стимулятора
Точная продолжительность работы батареи стимулятора зависит от типа кардиостимулятора, от состояния Вашего здоровья, стиля жизни и других факторов. Как правило, продолжительность работы составляет от 5 до 10 лет. Более подробную информацию о типе Вашего кардиостимулятора Вы можете
получить у своего лечащего врача.
Как происходит замена кардиостимулятора
Как правило, это безопасная и простая процедура замены старого кардиостимулятора на новый. В процессе замены кардиостимулятора врач производит контроль электродов. Если они безупречно функционируют, врач лишь подключает их к новому кардиостимулятору.

Электрокардиостимулятор (ЭКС) — маленький аппарат, весящий приблизительно 30-50 грамм, способный создавать электрические импульсы, обеспечивающие регуляцию частоты сердечных сокращений. Он устанавливается при необходимости поддержания ритма у пациентов с брадикардией или атриовентикулярной блокадой, когда сердце работает с перебоями.
Электрокардиостимулятор, как правило, состоит из двух частей: металлический корпус, содержащий батарею, рассчитанную на 7-10 лет работы и микропроцессорный блок, который обеспечивает установку ЧСС и другие параметры; второй частью являются электроды, по которым происходит распространение электрических импульсов из ЭКС в камеры сердца. Кардиостимулятор являются лучшим средством для лечения брадиаритмий. Первый кардиостимулятор был имплантирован в 1958 году.
Существует три вида ЭКС (это зависит от места установки электродов):
- Однокамерный: устанавливается только в одной камере сердца — правом желудочке или предсердии,
- Двухкамерный: устанавливается в предсердии и желудочке сердца,
- Трехкамерный: вмещает в себя аппарат для лечения сердечной недостаточности, устанавливается на правое предсердие и оба желудочка.
Также ЭКС делят на временную (устанавливается наружный стимулятор на срок от нескольких часов до 2-ух недель) и постоянную (устанавливается вживляемый стимулятор).
Подготовка к лечению
- Вы не должны есть или пить что-либо в течение шести часов перед операцией.
- Если у вас диабет, вы должны поговорить с кардиологом о потреблении пищи и лекарств перед операцией, чтобы сохранить уровень сахара в крови. Другие лекарства, особенно препараты для разжижения крови, возможно, необходимо прекратить принимать до процедуры.
Список обследований перед имплантацией ЭКС
- Талон - направление на ВМП в ООО "Клиника инновационной хирургии",
- Общий анализ крови
- Биохимия крови,
- Анализ крови на ВИЧ, HCV, НBs не старше 14 дней
- ЭКГ в 12-ти отведениях не старше 60 дней
- Суточный мониторинг ЭКГ (3 канальный)-холтер
- ЭХО КГ не старше 60 дней
- УЗИ подключичных вен с обеих сторон
Как проходит лечение
- Установка электрокардиостимулятора проходит под местной анестезией и под рентгенологическим контролем в специально оборудованной операционной.
- В сердце, через подключичную вену, вводят электроды, подключенные к стимулятору, который вшивается в мышечное ложе в подключичной области.
- Наиболее сложной частью процедуры является установка и закрепление кончика электрода в предсердии или желудочке, чтобы получился хороший контакт.
- Ложе для кардиостимулятора создается в подключичной области слева или справа под кожей через небольшой кожный разрез.
Возможные осложнения
Риски процедуры, как правило, составляет около 1%, включая кровотечение, пневмоторакс (попадание воздуха в плевральную полость), перфорацию сердца, риск нагноения и неисправность устройства.
Из возможных осложнений выделяют смещение и нарушения изоляции электродов, синдром ЭКС (головокружения и одышка при неправильной работе ЭКС) и инфекционные осложнения.
На самом деле подобные осложнения очень редки и несопоставимы с пользой установленного по показаниям электрокардиостимулятора.
![Внешний вид грудной клетки с имплантированным ЭКС]()
Прогноз и наблюдение после имплантации ЭКС
Имплантация кардиостимулятора может выполняться с минимальной болезненностью и практически без смертности. Пациент не испытывает каких то неприятных ощущений, связанных с деятельностью электрокардиостимулятора.
Пациенту необходимо будет носить идентификационную карту кардиостимулятора. Такие устройства, как противоугонные системы в магазинах, экранирующие устройства аэропорта и металлодетекторы, могут мешать работе устройства, хотя эти случаи встречаются редко.
Микроволновые печи и другие обычные бытовые приборы обычно не мешают функциям этих устройств. Однако мобильные телефоны должны быть размещены на расстоянии более 15 см от стимулятора, чтобы предотвратить возможное вмешательство.
Пациент с имплантированным кардиостимулятором должен всегда информировать врача перед тем, как пройти процедуру, которая использует медицинские или электронные устройства, опасаясь возможных помех.
Кардиолог регулярно проводит обследование пациента с установленным кардиостимулятором, чтобы оценить его функцию, настроить программы кардиостимуляции и оценить заряд батареи. Нельзя пренебрегать такими обследованиями, так как в случае остановки кардиостимулятора может остановиться и сердце.
Читайте также:


